基于地区成本差异的医疗保险支出率不太可能改善医疗保健
美国医学研究所(Institute of Medicine)一份新的国会授权报告称,国会不应该采用一种“地理价值指数”,将医疗保险支付率与该国特定地区的医疗福利和医疗服务成本联系起来。撰写该报告的委员会得出的结论是,关于医疗保健的决定通常是在医生或医院等组织层面做出的,而不是在区域层面。由于每个医生的表现各不相同,有时甚至在一个实践小组内,基于地区的指数不太可能鼓励个人提供者之间更有效的行为,因此不太可能提高医疗保健的整体价值。这份新报告重申了委员会2013年3月发布的中期报告的调查结果。
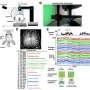
该委员会说,不同地理区域的医疗保险支出差异主要是由急性后护理使用的差异造成的,包括家庭健康服务、熟练的护理设施、康复设施、长期护理医院和临终关怀。如果地区差别急性后护理支出不存在时,医疗保险支出差异将下降73%,如果急性和急性后护理都没有变化,则医疗保险支出差异将下降89%。不过,总的来说地理变异支出仍然难以捉摸。的统计分析委员会的调查考虑了受益人等因素健康状况人口统计,保险计划,以及相关因素卫生保健但大部分的变化都不能用这些因素来解释。
委员会还审查了在逐步缩小的各种水平上的支出差异地理区域,例如医院转诊区域、医院服务区、医院及个别提供者。所有这些级别的支出差异很大,即使是小级别的供应商也不会以相同的方式实践或表现相似。因此,地理价值指数将奖励那些在平均高价值地区执业的低价值提供者,而惩罚那些在低价值地区执业的高价值提供者。因此,地区一级的绩效计算可能会错误地描述许多提供者和医院提供的服务的实际价值,导致不公平的支付和不适当的激励。
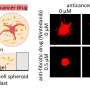
该委员会发现,与医疗保险相比,商业保险市场的支出差异主要是由于供应商的价格加价差异,而不是医疗保健服务使用的差异。医疗保险支出与各地区商业保险的相关性较弱,一个地区所有支付者的总支出与医疗保险支出或商业保险公司支出的相关性均不强。
为了改善医疗,支付改革需要为决策者的行为改变创造激励,无论他们是在个人提供者、医院、卫生保健系统层面,还是利益相关者合作。委员会建议医疗保险和医疗补助服务中心(CMS)继续测试医疗保险支付改革,激励医疗保健提供系统的临床和财务整合,以鼓励个人提供者之间的护理协调,实时共享数据和跟踪服务使用和健康结果,提供者付款的接收和分配,以及风险管理人口的护理连续体。CMS还应该通过衡量医疗保险支出和受益人的临床健康结果来评估测试支付改革对医疗保健质量的影响,并使用结果来改进支付模式。如果这些评估表明质量有所提高,国会应该给予CMS灵活性,以加速采用新的医疗保险支付模式。